こんにちは、ASCAです。
患者からすれば、これこそが超重要な問題ですよね。
私は医師ではありませんが、長年かけて複数の専門外来を通い続けた現役患者として、4つのことをお伝えできます。
以降で詳しく解説していきますね!
治療できる不育症と、治療できない不育症がある?
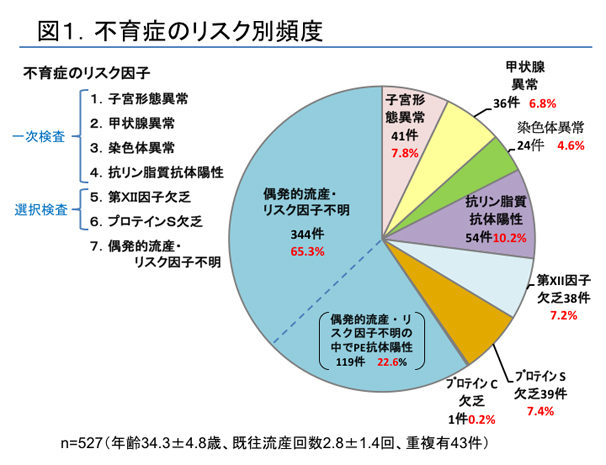
不育症は研究途上の疾患のため、原因がよくわかっていない部分が多いです。というか、不育症検査をしても60%以上の人は原因不明です。
…あっ!原因不明患者さん!どうか落ち込まずに。「原因不明=治療できない=出産できない」というわけではありません。
不育症患者さんの70%以上は出産することができ、特別な治療をしなくても、次回妊娠が継続できる方も多いです(※出典1)。「これまでの流産の原因はよくわからなかったけど、なぜか最終的には出産できた」という、真相は闇の中パターンですね。
また、検査で原因が発見された約40%の人は、その原因のせいで流産を繰り返していると考えられるため、適切な不育症治療をすれば、次の流産を防げる可能性が上がります。ざっくりいうと、「対策可能な流産」にカテゴライズされます。
対策可能な流産について
不育症検査で下記の原因が判明した場合は、原因に合った治療を受けることで、次回以降の流産を防げる可能性を上げられます(※出典2)。
(ただ、理由は後述しますが、これらの治療をすれば絶対に100%流産が防げる!というわけではありません…。)
①子宮形態異常
子宮形態異常とは、重複子宮、双角子宮、中隔子宮、単角子宮といった子宮奇形、子宮粘膜下筋腫などです。子宮内エコー、子宮鏡検査で発見できます。
妊娠や出産、日常生活に支障を及ぼさない場合は治療をする必要はありませんが、不妊症や不育症の症状が出ている場合は、治療の対象となります(特に中隔子宮は流産率が高いとされています)。
治療法は「手術」で、開腹手術か腹腔鏡手術かは症状の程度によって異なります(※出典3)。
②ホルモン異常
高プロラクチン血症や黄体機能不全、甲状腺機能低下症などが該当します。血液検査で発見可能です(※出典4)。
これらのホルモン異常が見つかった場合は、下記のような「ホルモン補充or調整する薬」を投与します(※出典5、6、7)。
・甲状腺機能低下症:チラージン
・黄体機能不全:プロゲスチン製剤 など
③夫婦染色体異常
ご夫婦の血液検査で、いずれかに染色体転座などの異常が見つかった場合は、遺伝カウンセリングを受けた上での「PGT-SR」あるいは「PGT-A」(着床前診断)が治療法になります。
PGT-SRは染色体の「構造異常」、PGT-Aは「数の異常」を調べるのが違いです。
前者は「均衡型染色体転座(相互転座)」の不育症患者向け、後者は「ロバートソン転座」の不育症患者向けですが、現在はどちらの患者に対しても「PGT-A」を実施することが多いようです(CLで治療方針が異なる場合がありますが)。
染色体転座の種類によって、PGTの方法は変わる?
同じ「転座」でも、相互転座orロバートソン転座でPGTの方法が微妙に違うのは、それぞれで生成されやすい胚の異常のタイプが異なるからです(※出典12、13)。
「相互転座」があるご夫婦が自然妊娠すると、染色体構造が不均衡な胚ができる確率が高いのですが、不均衡型の胚は生きていくのに必要な遺伝子が欠けているため、流産に至ります。
この不均衡型の胚を事前に発見するには、構造体異常を見抜く「PGT-SR」が適していると考えられます…が!かなり若い患者さんでない限りは、トリソミーなど数的異常の胚の発生率が高くなるため、「PGT-A」を実施することが多いようです(事前にご夫婦がどの染色体で構造異常を持っているか検査し、その特定の染色体に関わる構造異常を、PGT-Aとともに調べる感じです)。
***
一方、「ロバートソン転座」の場合は、14トリソミーやモノソミー、21トリソミーやモノソミーなど、染色体の数に異常がある胚ができる確率が高くなります。
21トリソミーの場合はダウン症児として生まれることはできますが、その他の数的異常の胚は流産に至ります。なので数的異常を見抜く「PGT-A」が選択されることが多くなるかと思われます。
④抗リン脂質抗体
抗カルジオリピン抗体、抗PE抗体、抗PS抗体、ループスアンチコアグラント、抗β2GPI抗体、抗プロトロンビン抗体などが該当します。採血検査で発見可能です。
これらの抗リン脂質抗体があると、絨毛間腔(胎盤の母体血液から酸素や栄養のやりとりをする場所)で血栓ができやすく、胎児に酸素や栄養が行き渡りにくくなり、流産・死産が起こると考えられています。
そのため、血液凝固を防ぐ作用のある「アスピリン」を服用するのが流産対策になります(※出典14)。
また、アスピリン療法に追加する形で、抗凝固薬である「ヘパリン」を注射する治療を妊娠後に行うケースも多いです(抗リン脂質抗体症候群合併妊娠★と診断された場合、保険適用でのヘパリン注射も可能です)(※出典15)。
★抗リン脂質抗体症候群合併妊娠とは?
①下記のいずれかに該当する
・3回以上の連続した原因不明の10週未満の流産(習慣性流産)
・34週以前の重症妊娠高血圧症腎症、子宮内発育遅延児出産の既往
・妊娠10週以降の原因不明流産・死産
+
②下記のいずれか1つ以上が陽性(一定の基準値以上が2回以上陽性)
・ループスアンチコアグラント
・抗カルジオリピン抗体(IgG,IgM)
・抗β2GPI抗体
⑤血液凝固因子異常
第XII因子、プロテインC、プロテインSなどが該当します。採血検査で発見可能です。
これらの血液凝固因子が見つかった場合は、前述の「アスピリン療法」が基本的な流産対策となりますが、死産や後期流産の既往があれば「ヘパリン療法」も追加されます。
⑥免疫異常
NK活性やTh1/Th2比といった免疫異常が採血で見つかった場合は、ステロイドホルモン薬の投与(プレドニンなど)や漢方薬で免疫異常を緩和する治療法が基本的です。
⑦感染症
梅毒、クラミジアなどの特定の感染症に感染した場合、原因菌やウイルスが原因で流産や早産が引き起こされることがあります(※出典4、16)。
妊娠中に発覚した場合、なるべく早期に抗生物質を投与することで母子感染を防ぐことが必要です。
対策できない流産について
非常に残念ですが、現代医学の力を持ってしても、対策できない流産は存在します。その主なものが、「胎児の染色体異常による流産」です。
①胎児染色体異常による流産
胎児の染色体異常は、早期流産の原因の70〜80%を占めます。この異常は卵子が受精した瞬間に起こる偶発的な現象なので、発生自体を防ぐことはできません。
仮にアスピリン療法やホルモン補充などの不育症対策をしていたとしても、受精段階で起こるこのエラー(流産)は防げないのです。
ちなみに私は3回目の妊娠時、アスピリンを服用していましたが、流産しました。なぜなら、その子が14トリソミーという染色体異常を持っていたからです。9週で寿命を迎える運命の短い命でした。
***
ちなみに、若いうちの妊娠のほうがリスクは低いそうです。
胎児染色体異常による流産率は、母体の加齢に伴い上昇するからです(20〜30代前半:約15%、30代後半:約25%、40代:約50%)(※出典17)。…ん?私は28〜29歳で3回流産したけどなぁ、、おかしいなぁ〜???
「PGT-A(着床前診断)」で胎児染色体異常による流産が防げる!?
さて、情報通の患者さんの多くはご存知かと思いますが、先ほど夫婦染色体異常のところでご紹介した「PGT-A」が、近年新しい不育症治療法として注目を集めつつあります。
ヒトの染色体は「2本1組」が正常で、以下のような本数に異常がある胚は、基本的に死産・流産する運命にあります。
・2本1組のはずの染色体が3本ある「トリソミー」
・2本1組のはずの染色体が1本しかない「モノソミー」
・1個の卵子に複数の精子が受精したことで起こる「倍数体」
胎児に起こりうる染色体異常は「数の異常」と「構造異常」の2種類ですが、流産する受精卵の多くは「数の異常」で、特に多いのはトリソミーです(※出典18)。
こうした「染色体の数の異常による反復流産を防ぐ」目的で、最近不育症患者を対象にPGT-Aの臨床研究を実施する医療機関が増えつつあります。
今後、PGT-Aについては別途記事を書く予定ですが、一つお伝えしておきたいのが、PGT-Aはあくまで臨床研究段階の治療法であり、100%の確率で流産を防げる方法ではないということです。
もちろん、この治療によって無事出産できる患者さんもいることでしょう。
ただ、精度が確立されておらず、検査の際に受精卵の組織の一部に針を通すため、胚が傷つき受精卵の成長に影響を与える恐れもあるとされます。
胚へのダメージ、検査での見落とし、また染色体の「構造異常」は見抜けない点などを加味した上で、慎重に実施を検討したほうがいいでしょう(体外受精なので、非常に高額なのもあり…)。
②不育症検査をしても原因不明なパターン
もう一つ、対策できない流産があるとすれば、「染色体が正常な胎児を流産し続けており、現状の不育症検査で原因不明」なパターンです。
胎児の染色体が正常なのに流産した場合、不育症検査で何らかの原因抗体が見つかることが期待されますが、残念ながら検査をしても60%以上の人は原因不明です…。
現在、不育症の研究は発展途上であり、流産・死産につながる全ての原因を特定できる段階にはありません。国に陳情して早急に研究を進めてもらわないと、原因不明なまま流産を繰り返す患者さんは減らないのです。
不育症の研究が進展しない限り、「出産できるかは運ゲー(クソゲー)」である
長くなりましたが、今回お伝えしたいポイントは下記の通りです。
早期流産の原因の多くは「胎児の染色体異常」によるものですが、これは受精時に起こる現象なので発生自体は防げません(若ければ発生頻度は低いそうですが、私は20代で3回流産しているので、年齢神話は信じていません←)。
PGT-Aは受精卵の染色体の「数の異常」を発見する検査ですが、まだ臨床研究段階であり、実施すれば100%出産できると確約された治療法でもありません。検査の精度を上げてもらえないと、妊娠自体が成立しなかったり、再び流産や死産を体験したりする人も出てくることでしょう。
無事元気な赤ちゃんを出産するには、その子の染色体(主に本数)が「正常」であることが大前提ですが、正常胚で妊娠できるか、妊娠を継続できるかは、いわば運要素が強いのが現状です…。現状の治療法で解決できる場合もありますが、不育症の治療研究が進展しないと、どうしようもできません。
***
運ゲー、いやクソゲーですね。不育症の検査項目がCLごとに不統一なのも然り。
私は脱したいです。現在の不育症治療&検査がクソゲーすぎて、憤りを覚えています。「こんな医療体制じゃ、私含め現役の不育症患者が救われないだろ!」と絶望しています。
\ぜひNPO法人Fineのアンケートにご回答を!/
(〆切:2020/7/31 金)
コチラ、国の議連に不育症の問題を伝えるためのアンケートなんです。
理不尽すぎる不育症の医療体制の問題を、私と一緒に伝えて、一緒に変えていきませんか?あなた自身がドロ沼から脱するためにも。
どうかご協力をお願いいたします。
一人でも多くの不育症患者さんの声が、国や社会に届きますように。
それではまた。
※出典1:Fuiku-Labo「不育症Q&A」
※出典2:富山大学医学薬学研究部 産科婦人科学教室「不育症について」
※出典3:日本医科大学付属病院「子宮形態異常による不育症」
※出典4:はるねクリニック銀座「もしかして不育症かも?繰り返してしまう流産への治療とは」
※出典5:立川ARTレディースクリニック「不育症について」
※出典6:青木産婦人科クリニック「(21)わずかな甲状腺ホルモン不足でも悪影響」
※出典7:日本医事新報社「黄体機能不全[私の治療]」
※出典8:セキールレディスクリニック「着床前診断について」
※出典9:京野アートクリニック高輪「着床前診断(PGT-M&SR)について」
※出典10:杉山産婦人科「受精卵着床前検査」
※出典11:加藤レディスクリニック「着床前胚染色体異数性検査(PGT-A)」
※出典12:東京HARTクリニック「染色体転座について」
※出典13:浅田レディースクリニック「着床前診断(PGT-A)について」
※出典14:日本医科大学付属病院「低用量アスピリン療法」
※出典15:日本医科大学付属病院「ヘパリン療法」
※出典16:東京都福祉保健局「母子感染について~妊娠中・これから妊娠を考えている方へ~」
※出典17:一般社団法人 日本生殖医学会「Q19.女性の加齢は流産にどんな影響を与えるのですか?」
※出典18:オーククリニック「流産と染色体異常」



コメント